Донорство органов после эвтаназии
Как известно, эвтаназия — практика прекращения жизни человека, страдающего неизлечимым заболеванием, испытывающего невыносимые страдания. В настоящий момент эвтаназия разрешена в Нидерландах, Швейцарии, Бельгии. В США лишь в 4-х штатах разрешено проводить эвтаназию. Также, известен единичный случай эвтаназии в Колумбии.
В данной статье будет рассмотрено практическое руководство Голладии: Донорство органов после эвтаназии.
Введение.
Содержание статьи:
В сентябре 2013 года в Голландском медицинском журнале опубликована статья, посвященная донорству органов после активной эвтаназии. Пациент, страдающий прогрессирующим нейродегенеративным заболеванием, смог пожертвовать свою печень и обе почки. Результат трансплантации описывается как отличный.
До декабря 2015 года в Нидерландах трансплантация органов после эвтаназии проводилась 15 раз. В ходе проведенной работы было пересажено восемь пар легких, 13 трансплантатов печени, 13 трансплантатов поджелудочной железы, а также 29 почек.
Сам факт трансплантации органов от доноров после эвтаназии потребовал создания практического руководства по проведению эвтаназии с последующей донацией органов ввиду уникальных и сложных правовых и этических аспектов, а так же с особенностями выполнения обеих процедур с точки зрения оказания медицинского пособия.
В данном руководстве рассматриваются основные принципы проведения эвтаназии с последующей донацией органов, разработанные совместными усилиями Медицинского центра Маастрихтского университета и Медицинского центра Медицинского университета Эразма Роттердама.
Не смотря на то, что в пособии рассматриваются эвтаназия и донорство органов в Нидерландах, многие обсуждаемые вопросы, могут быть похожими или сопоставимыми с теми, которые существуют в любой стране, которая планирует проводить или уже проводит трансплантацию органов от доноров, прошедших через процедуру эвтаназии. Обсуждение этических соображений не включено в этот документ, однако это не освобождает от проведния необходимых этических дискуссий, связанных с данной темой.
Правовые вопросы, касающиеся эвтаназии и донорства органов .
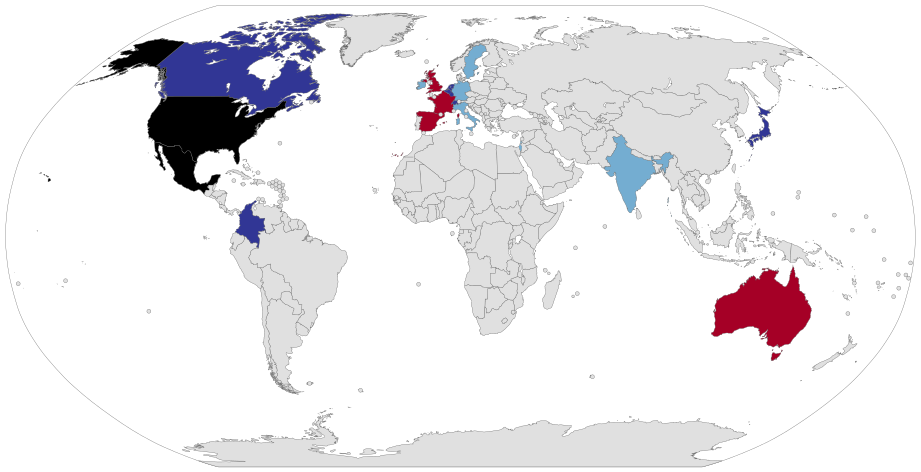
Текущий статус эвтаназии во всем мире: Синий — эвтаназия разрешена. Голубой — пассивная эвтаназия разрешена. Чёрный — в административных единицах законы об эвтаназии отличаются. Красный — эвтаназия запрещена.
Эвтаназия является юридически возможной в Нидерландах, Бельгии, Люксембурге и Колумбии , а также в 4-х штатах США. Некоторые другие страны легализировали помощь самоубийству.
Эвтаназия подразумевает внутривенное введение индукторов комы и миорелаксантов, что приводит к быстрой смерти пациентов, при этом не вызывая тяжелой ишемии внутренних органов.
Если пациент просит пройти процедуру эвтаназии и, впоследствии, пожертвать свои органы для донации, врач должен выяснить, выполнены ли все законные требования для проведения эвтаназии в соответствии с Законом об эвтаназии до начала процесса подготовки пациента к донорству органов. Во-первых, пациент должен быть совершеннолетним. Во-вторых, пациент должен самостоятельно и добровольно запросить выполнение эвтаназии. В третьих, его прошение должно быть тщательно расмотреным: у пациента должны быть объективные причины для проведения эвтаназии, такие как невыносимые страдания от необратимого заболевания, которое, в конечном итоге, приведет его к естественной смерти от прогрессирования последнего. При этом, если есть возможность купировать основное заболевание и/или страдания пациента, то эвтаназия не может быть проведена. Кроме того, пациент должен быть проконсултирован дополнительно врачами, при необходимости — консилиумом специалистов о необходимости/возможности проховедения эвтаназии. Сама эвтаназия должна проводиться в соответствии со национальными стандартами (Нидерланды).
После того, как пациент умер, голландский закон о погребении и кремации требует, чтобы муниципальный коронер (лицо, специально расследующее смерти, имеющие необычные обстоятельства или произошедшие внезапно, и непосредственно определяющее причину смерти ) был уведомлен, поскольку с юридической точки зрения эвтаназия приводит к «неестественной» смерти.
Поскольку процедура эвтаназии приводит к смерти пациента от остановки сердца, эксплантация органов допустима в соответствии с классификацией Maastricst. Данный тип доноров относится к категории тип III — ожидаемая остановка сердца (см. таблицу).
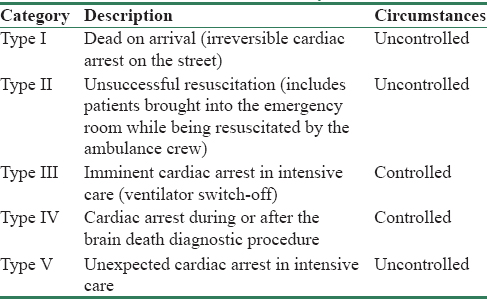
У доноров III типа по данной классификации разрешено эксплантировать для трансплантации все органы, кроме сердца.
Этические вопросы, касающиеся эвтаназии и донорства органов.
Существует много этических вопросов, касающихся донорства органов после эвтаназии, которые различается от таковых по сравнению с донорством органов после смерти человека по другим причинам. В частности, данные этические проблемы связаны с решением о разрешении процедуры эвтаназии в обстоятельствах того, что органы пациента будут использованы для трансплантации.
Несмотря на то, что программа донорства органов после эвтаназии уже существует и приносит свои результаты, данная практика остается этически сомнительной. Тем не менее, сравнительно недавно одному пациенту было отказано в донорстве органов после эвтаназии. При этом пациент не находился на стационарном лечении, а просто изъявил желание провести эвтаназию с последующей донацией. В обществе поднялся резонанс на тему того, что пациент сам в праве изъявлять свою волю в данном вопросе. Впоследствии этот вопрос был вынесен на обсуждение в парламенте Нидерландов, и парламентарии попросили министра здравоохранения содействовать процессу донорства органов после эвтаназии у данного пациента. Этот случай до сих пор обсуждается.
Какова мотивация пациента на донацию органов после эвтаназии?
Лечащий врач должен выяснить, заинтересованы ли в донации органов после эвтаназии третьи лица, такиек как, например, пациенты, которые находятся в листе ожидания органов от посмертного донора. Тем не менее, важно не препятствовать альтруистическим намерениям пациента. Если пациент удовлетворяет критериям проведения эвтаназии, важно уважать желание пациента пожертвовать органы.
Можно предположить, что при наличии соответствия HLA типирования и при отрицательном кроссматч исследовании крови на совметсмить донора и реципиента, некоторые пациенты мотивированы или убеждены пойти на эвтаназию, чтобы пожертвовать органы конкретному реципиенту. Стоит учесть, что в Нидерландах распределение органов осуществляется координаторами организации Eurotransplant , которая не позволяет донору выбирать реципиентов. Однако в США, к примеру, практикуется такая возможность.
Прижизненная донация органов до эвтаназии является теоретической альтернативой даже у тяжелобольных пациентов. Однако, кажется иррациональным, что единственная возможность для пациента выбрать реципиента — пройти операцию перед тем, как пройти эвтаназию.
Эвтаназия на «работающем» сердце.
Некоторые доноры органов выразили желание пожертвовать все свои органы, в том числе и сердце, что в настоящее время является весьма необычной практикой. Теоретически, возможно провести эвтаназию путем удаления сердца под общей анестезией. Однако, правило «мертвого донора», а также действующий в настоящее время закон Нидерландов об эвтаназии, не допускает такой процедуры.
Тем не менее, можно задаться вопросом, следует ли применять донацию в таком ключе. Так, у процедуры прижизненного донорства органов (без эвтаназии) задача состоит в том, чтобы защитить интересы донора, избегая удаления жизненно важных органов, в то время как желание провести эвтаназию у пациента — это сильное желание пациента умереть, независимо от того, будут ли его органы использованы для трансаплантации или нет.
В дополнении к вышесказанному стоит добавить: практика показала, что иногда родственники настаивают на том, чтобы пациент умер до того, как его перевели в операционную.
Должен ли врач обязывать пациентов становиться донорами органов после эвтаназии?
Что делать, если врач сталкивается с пациентом,который соответствует критериям проведения эвтаназии, а так же у него нет противопоказания к донорству органов, если при этом пациент не поднимает вопрос возможной донации своих органов?
Указывая на возможность донорства органов после эвтаназии, врач обращается к праву пациента на самоопределение и информирует пациента о такой возможности, если он не знал до этого о ней. У пациента может быть утешением мысль о том, что он или она может помочь людям выжить и улучшить качество жизни.
Однако бывают случаи, когда пациент страдает так сильно, что он просит срочно пройти процедуру эвтаназии, и, в таком случае, может быть просто неуместным обсуждать донорство органов.
Лечащий врач, который зачастую имеет доверительные отношения с пациентом, как правило является предпочтительным человеком, который поднимает вопрос о донорстве органов после эвтаназии. Если пациент согласится, то он вносится в реестр доноров.
Информирование донора и реципиента.
Доноры часто спрашивают, кто станет реципиентом их органов. Юридически не разрешается передавать эту информацию по причинам конфиденциальности. Это делается потому, что данная информация может повлиять на решение пациента о донации органов. Также, это может также создать дополнительный стресс для пациента, если, к примеру, ему сообщат что нет подходящих реципиентов для его органов.
В соответствии с правилами Eurotransplant, реципиенты и их врачи имеют возможность отказаться от определенных типов донорских органов, когда реципиент находится в листе ожидания. Эти критерии включают возраст и тип донора, а так же информацию о том, является ли донор участником программы донации после эвтаназии.
Содержание практического руководства .
Какие практические шаги должен предпринять врач общей практики или медицинский специалист, когда пациент просит провести эвтаназию, при этом он также выражает желание пожертвовать органы при отсутствии противопоказаний к донорству?
Эвтаназия.
Если пациент просит выполнить ему эвтаназию, его запрос всегда тщательно рассматривается. Врач должен обсудить с пациентом различные возможности лечения, в том числе психологического, дабы избежать эвтаназии (будут обсуждаться различные варианты, такие как седация, обезболивание и посещение хосписа).
Бывает так, что вопрос о донорстве органов поднимается пациентом даже до обсуждения вопроса об эвтаназии. В таком случае, врач должен указать, что эвтаназия должна проводиться особым способом, чтобы пациент смог стать донором органов. Как правило, собирается консилиум по данному вопросу. После проведения консилиума, лечащий врач может согласиться с просьбой об эвтаназии, а затем он становится «исполнительным врачом», что является ключевой ролью в процедуре эвтаназии.
Донорство органов.
Если пациент хочет стать донором органов, врач-исполнитель проверяет, зарегистрирован ли пациент в качестве донора органов. Если пациент не зарегистрирован, то он подписывает соответствующее согласие.
Трансплантационный координатор.
Врач связывается с трансплантационным координатором, который изучает историю болезни пациента для выставления противопоказаний к донорству органов. Если пациент является подходящим потенциальным донором, организуется встреча между пациентом и врачом-исполнителем, в ходе которого будут разъяснены практические вопросы эвтаназии и донорства органов. Также на этой встрече поднимается, по крайней мере, два важных вопроса: необходимость дополнительного диагностического обследования пациента и о необходимости госпитальной эвтаназии (то есть о том, что пациент не сможет провести процедуру эвтаназии у себя дома).
Дополнительная диагностика.
Несмотря на то, что голландский закон утверждает, что диагностическое обследование может проводиться только тогда, когда оно приносят пользу пациенту, Голландский Закон о пожертвовании органов позволяет координатору трансплантации выполнять различные обследования, когда становится ясно, что пациент умрет в течение ограниченного периода времени. В зависимости от результатов обследования, координатор трансплантации вместе с хирургами-трансплантологами решает, какие органы могут быть использованы для трансплантации.
Как правило берут анализы крови, мочи, при необходимости — могут потребоваться дополнительные диагностические исследования для выставления противопоказаний к донорству определенных органов. Эти обследования могут проводиться в больнице до поступления или в день эвтаназии, в зависимости от желания пациента. Исходя из результатов, Eurotransplant ищет подходящих реципиентов. Тем не менее, случается так, что во время операции может быть обнаружено противопоказания к донорству органов.
Госпитальный этап.
После процедуры эвтаназии умерший донор как можно скорее переводится в операционную. Это необходимо доходчиво объяснить родственникам: они не смогут иметь попрощаться с умершим донором, потому что период времени между смертью и извлечением органов должен быть как можно короче. Каждая минута задержки приводит к снижению качества органов, что может даже привести к невозможности донации из-за ишемии. Родственники широко информированы о том, что им нужно попрощаться до того, как будут введен препарат для проведения эвтаназии. На сегодняшний день этот подход не привел к каким-либо проблемам.
Крайне важно обсудить, что делать, если состояние пациента ухудшается, а пациент остаётся без сознания в дни, предшествующие дню эвтаназии. При необходимости будет проведена новая медицинская оценка, чтобы определить целесообразность донорства в данном случае.
Подготовительные мероприятия.
После доп. обследования, организуется комбинированная процедура эвтаназии и донорства органов. Пациент, исполнительный врач и координатор по трансплантации в тесном контакте с медицинским координатором операционной, принимают решение о подходящей дате процедуры.
Если врач-исполнитель не является сотрудником больницы (например, врач общей практики или медицинский специалист из другого учреждения), он должен будет подписать заявление, в котором будет указано, что эвтаназия будет выполнена в соответствии с последними стандартами; больница также официально несет ответственность за эту процедуру.
После смерти, трансплантационный координатор передаёт информацию муниципальному коронеру (судебно-медицинскому врачу), который после осмотра медицинской карты пациента информирует прокурора об эвтаназии и планируемом донорстве органов. Затем прокурор сможет предоставить разрешение на использование тела для донорства органов, чтобы не терять время после смерти пациента. Этот подход оптимизирует процесс донорства органов при соблюдении окончательного желания пациента о донорстве органов, сокращении периода времени между смертью и изъятием органов.
Изъятие органов у пациентов после эвтаназии.
Время прибытия пациента в больницу зависит того, какие органы планируются к изъятию, а также от того, какие запланированы дополнительные диагностические процедуры.
В больнице эвтаназия будет проводиться в палате для пациентов, которая находится рядом с операционной, достаточно просторной, чтобы позволить присутствовать родственникам.
После того, как все заинтересованные стороны прибыли, медсестра устанавливает периферический венозный доступ. Голландское руководство о проведении эвтаназии требует от врача введения седативного средства (тиопентал или пропофол), а затем вводятся миорелаксанты. Тиопентал потенциально кардиотоксичен, пропофол обычно используется для общей анестезии и, таким образом, не наносит вреда донорским органам. В Бельгии врачи иногда вводят гепарин сразу после инъекции препаратов эвтаназии для улучшения качества перфузии органов. В Нидерландах это не делается, потому что обычно считается, что донорство не должно мешать самой процедуре эвтаназии.
После введения препаратов наблюдается период нечувствительности в течение пяти минут. По прошествии этого времени происходит необратимая остановка кровообращения и дыхания, и производится констатация смерти пациента
После определения смерти, врач информирует муниципального коронера. Пациент транспортируется в операционную, где хирургическая бригажа находится в режиме ожидания. После изъятия, органы транспортируются для трансплантации различным реципиентам.
После процедуры.
Медсестра и второй координатор по трансплантации помогают родственникам. Родственникам разрешено остаться в специальной комнате, где они могут подождать, пока процедура не закончится. Покойный донор будет доставлен в морге больницы, но также может быть доставлен в другой морг или на дом.
В течение 2 недель после процедуры проводится психологическая работа — обсуждаются любые моральные проблемы, которые могут возникнуть среди любого задействованного медицинского персонала, и для обзора всех правовых, этических и практических аспектов. Региональный комитет по надзору в области эвтаназии информируется муниципальным коронером и проверяет, выполнил ли выполняющий врач все требования при проведении эвтаназии. Если этот комитет будет убежден в том, что не все требования выполнены, он обязан проинформировать голландскую инспекцию здравоохранения. Эта инспекция может информировать прокурора, после чего суд может осудить врача. В проведенных до сих пор процедурах донорства после эвтаназии Голландская инспекция здравоохранения установила, что все требования были выполнены. Если бы это было не так, это не обязательно подразумевало бы то, что процедура донорства органов также была незаконной.
Выводы.
Голландские законы об эвтаназии и донорстве органов предоставляют достаточные возможности для пациентов пожертвовать свои органы после эвтаназии. Учитывая право на самоопределение, такая комбинированная процедура может быть этически оправданной, хотя следует признать, что многие этические проблемы остаются открытыми и активно обсуждаются. Врач, который сталкивается с пациентом, который просит провести эвтаназию, может рассмотреть возможность донорства органов, если не будет выявлено никаких противопоказаний.
По состоянию на декабрь 2015 года процедура донорства органов после эвтаназии использовалась 15 раз.
Авторский коллектив: Bollen J, de Jongh W, Hagenaars J, van Dijk G, Ten Hoopen R, Ysebaert D, Ijzermans J, van Heurn E, van Mook W.
Оригинальная статья была опубликована в журнале «American Journal of Transplantation» и доступна по ссылке: https://www.ncbi.nlm.nih.gov/pubmed/26842128
Перевод: Сёмаш Константин Олесьевич.


Ни надо не психологов ни полиции,я иду на это добровольно.Уж лучше мои органы комуто помогут,чем будут виеть или лежать(((((
Я не больной,родствинников нет,простите,может кому-то продлю жизнь….